
救命救急センター(横浜市重症外傷センター)を擁する当院は、三次救急医療機関の指定を受け、地域の急性期医療を中心的に担っています。そのため、当科も「外傷に強い」ことを自負していますが、それだけにとどまらず多様な整形外科疾患に対応しています。
整形外科が治療対象とする領域は、大きく「脊椎」「上肢」「下肢」の3つに分けられます。当科では各領域の治療に精通した専門家がそろっており、脊柱変形をはじめとする難易度の高い手術にも対応可能です。国内外から見学に訪れる医師も少なくありません。
もちろん、知識や技術を誇るだけでなく、患者さんの思いに寄り添った医療を実現することも大切にしています。「一刻も早く痛みを取り除きたい」「手術を受けるのは避けたい」「もっと病気のことを知りたい」ー。多様なニーズを持つ患者さん一人ひとりに、高いレベルでおこたえする。そのことに誇りと責任を感じながら、これからも地域を支える存在であり続けたいと願っています。
ニューストピックス
- 2022/01/28
- [メディア情報]『関節が痛い』に運動器センター長 福田健太郎コメント
- 2021/06/08
- 国際骨粗鬆症財団より【金賞】に認定されました
- 2020/06/10
- 済生会HP 症状別病気解説「脊柱側弯症」(福田健太郎)
疾患解説
- 脊椎脊髄外科
- 上肢外科
- 下肢・関節外科
- 全身
-
脊椎脊髄外科
腰部脊柱管狭窄症、椎間板ヘルニア、頚椎症性脊髄症、頚椎症性神経根症、腰椎すべり症、腰椎分離症・分離滑り症、脊柱側彎症・後側弯症、脊椎の骨折・脱臼、脊髄損傷、変形性脊椎症、脊椎・脊髄腫瘍、多数回手術症例(MOB)など。
-
上肢外科
上肢の骨折・脱臼、ばね指、手根管症候群や肘部管症候群などの末梢神経疾患など。
-
下肢・関節外科
骨盤骨折、大腿骨・脛骨の骨折、先天性股関節脱臼、大腿骨頸部骨折、変形性股関節症、大腿骨頭壊死症、変形性膝関節症、膝靭帯損傷・半月板損傷などのスポーツ外傷、アキレス腱断裂などのスポーツ外傷、外反母趾などの足疾患。
-
全身
全身を対象とする疾患。骨粗鬆症、上下肢骨折・骨盤骨折、スポーツ外傷・障害、関節リウマチなど。
側弯症外来
- 診療日
-
(初診)9:30、10:30、11:30
(再診)13:00 ~ 15:00
- 予約方法
- 側弯症外来は紹介予約制です。
ご予約を希望の方は、他医療機関からの紹介状をご用意の上、整形外科外来までお電話ください。
TEL : 045-576-3000(受付13:00 ~ 16:00土日祝休)
- メディア情報
「いしゃまち」
https://www.ishamachi.com/?p=34396「関節が痛い.com」
https://www.kansetsu-itai.com/doctor/doc406.php(2021.9.15取材)
https://www.kansetsu-itai.com/doctor/doc159.php(2016.6.23取材)「済生会HP 症状別病気解説」
https://www.saiseikai.or.jp/medical/disease/scoliosis/
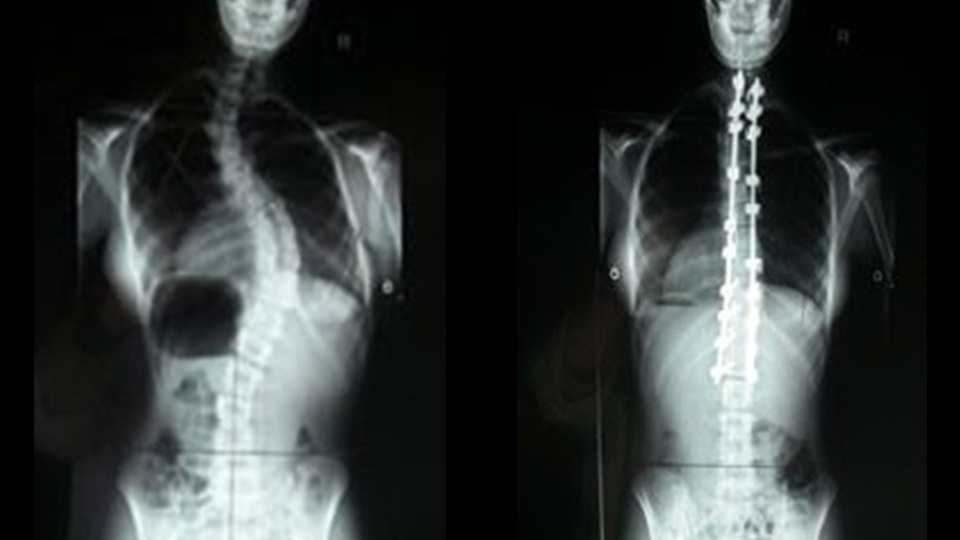
せぼね(脊柱)がねじれをともない側方に曲がってくる症状を「側弯症」といいます。側弯症の多くは、成長期の子供に発症しますが、自覚症状に乏しいため、はじめは本人も周りの人たちも気付かないことが多くあります。外見の変化が明らかになる頃には脊柱の変形が相当進んでいる場合もあり、治療のタイミングを逸しないためにも専門医による早期発見・早期診断が大切です。
当院ではそうしたお子さんの側弯症をはじめ、成人の方(成人脊柱変形)に対しても、国内でも数少ない日本側弯症学会の評議員を務める側弯症専門医が診療いたします。学校の検診で側弯を指摘された場合、背骨の変形をご本人またはご家族が気付かれた場合は、一度受診にお越しください。
思春期特発性側弯症の場合
明らかな原因が無く脊柱が弯曲する病気を特発性側弯症と呼びます。なかでも10歳以降の成長期に発症するものが80%以上と最多で、これを思春期特発性側弯症と呼びます。当院では立位脊柱全長X線検査等を含む診療を側弯症専門医により行っています。側弯症は整体やカイロプラクティックなど民間療法では治りません。要治療と判断された場合には、装具療法または手術療法(矯正固定術)を行います。
- 装具療法(保存治療)
骨が未成熟で成長期にあり、側弯の大きさが20-25度を超える場合 - 手術
側弯が進行し40-45度を超える場合(側弯のタイプや骨の成熟度により異なります)
成人脊柱変形
(変性側弯症・後側弯症)の場合
加齢に伴い、あるいは脊椎の骨折などを契機に脊柱が変形し、立位バランスが不良になった場合などにも治療が必要となることがあります。成人脊柱変形では腰痛や歩行障害などのほか、消化管の圧迫による症状(胃食道逆流症:GERD)を生じることもあります。背骨の変形だけでなく患者さんの症状や生活環境など考慮して、最適と思われる治療法を提案します。手術が必要な患者さんには脊椎前方固定術や脊柱後方矯正固定術などを行います。整形外科部長の福田はこの分野のトップランナーです。
手外科外来
- 診療日
- 毎週木曜 13:00 ~ 15:00
- 手外科疾患、外傷(肩関節から指先まで)でより専門的な治療を希望される方は、あらかじめお問い合わせの上、受診される事をおすすめします。
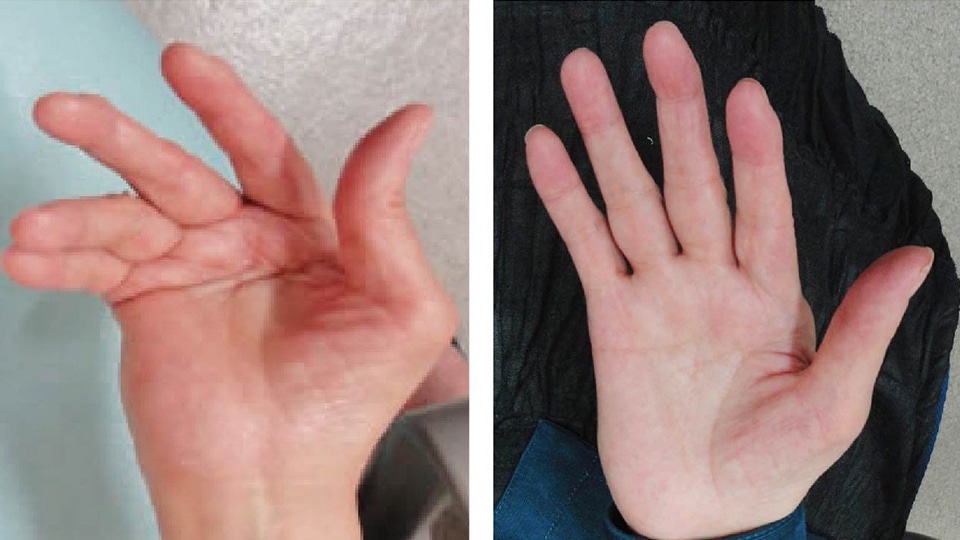
人間の手は神経、血管や腱などが非常に複雑に入り組んだ構造をしており、その治療には豊富な知識と経験、繊細な手術技術が必須とされています。当院では日本手外科学会認定の手外科専門医が、患者さん一人ひとりの病状とニーズに応じた治療をテーラーメイドで行います。
手外科の対象疾患
骨折(上腕骨・肘関節・前腕骨・手関節・手根骨・指節骨)、靭帯損傷(肘関節・手関節TFCC・指関節)、関節リウマチ、腱損傷、神経損傷など。特に開放骨折、小児の骨折など緊急性を要す症例に関しては、近隣のどの病院よりも速やかな対応が出来るよう心掛けております。
再生医療外来

- 診療日
- 毎週金曜 9:00 ~ 12:00
- 予約方法
- 再生医療外来は予約制です。
ご予約を希望の方は、整形外科外来までお電話ください。
TEL : 045-576-3000(受付9:00 ~ 17:00土日祝休)
患者さん自身の血液由来の成分を用いて軟部組織や関節の治療を行っています。PRP(多血小板血漿)療法、APS(自己タンパク質溶液)療法という2種類の治療法があります。従来の保存治療に難渋し、手術までの次のステップとしての新しい選択肢になります。本治療は自由診療になりますので、効果や副作用、合併症のことはもちろん、費用のことも丁寧にご説明致します。
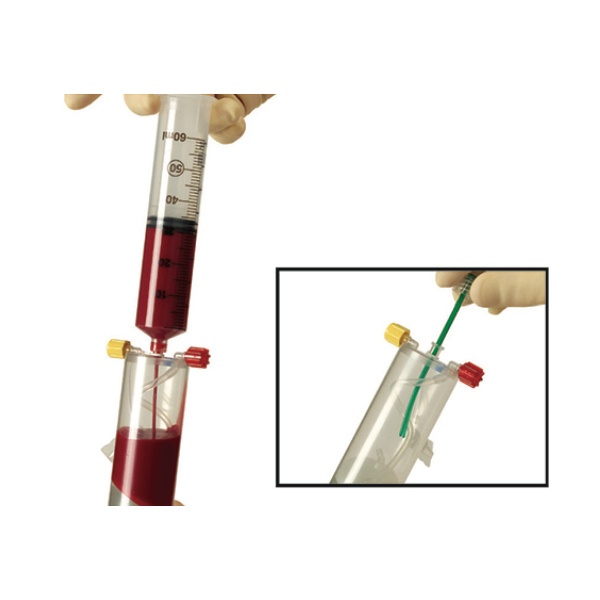
PRP(多血小板血漿)療法

患者さん自身の血液を採取し、それを遠心分離して血小板を多量に含む血漿層を抽出したものがPRPです。血小板には傷付いた組織の修復を促す成長因子が豊富に含まれています。このPRPを注入することで、軟部組織損傷の修復の促進や、痛みの軽減が期待できます。
- 適応疾患
上腕骨外側上顆炎(テニス肘)、上腕骨内側上顆炎(ゴルフ肘)、膝蓋腱炎、アキレス腱炎、靭帯損傷、筋挫傷など - 費用
約12万円(保険外診療)
APS(自己タンパク質溶液)療法
PRPをさらに遠心分離・特殊加工することで、炎症を抑える働きをするタンパク質と、軟骨を守る成長因子を高濃度に抽出したものがAPSです。次世代PRPとも呼ばれており、関節の痛みや炎症の軽減、軟骨の変性や破壊の抑制が期待できます。
- 適応疾患
変形性膝関節症、その他の変形性関節症 - 費用
約30万円(保険外診療)
低侵襲かつ安全性の高い治療法として注目
症状が比較的軽い場合の保存療法(運動療法や薬物療法など)と、症状が進行したときに行う手術療法の、いわば中間に位置するのがPRP/APSを用いた再生医療です。保存療法だけでは十分な回復が得られなかったとき、選択肢の一つとして視野に入れます。
採血や注入の際に針を刺す痛みはありますが、手術療法と比べて回復までの時間が短く、低侵襲の(患者さんにとってダメージの少ない)治療法だといえます。患者さん自身の血液から抽出した成分を用いるため、アレルギーや拒否反応といった問題が起こりづらいことも特徴です。「痛みに悩んでいるけれど、まだ手術はしたくない」「できるだけ早く競技に復帰したい」といった思いを抱えている方に適しています。

PRP/APS療法の流れ
当科では、完全予約制でPRP/APS療法を実施しています。PRP/APS療法は、いずれも次の3ステップで行います。
- STEP1:採血
- 患者さんの血液を少量(55mL程度)採取します。
- STEP2:抽出
- 専用のキットを用いて、採取した血液からPRP/APSを抽出します。
- STEP3:注入
- 抽出したPRP/APSを、軟部組織や関節などの患部に注入します。
※STEP1~3の工程は1時間程度で終わるため、入院の必要はなく、日帰りすることが可能です。
乳児股関節検診

- 診療日
- 毎月第1・3 水曜日 14:00 ~ 16:00
- 対象年齢
- 生後3 ~ 7ヵ月
- 費用
- 3,500円(自由診療の場合*治療が必要となる場合は保険診療)
- ご予約を希望の方は、整形外科外来までお電話ください。
- TEL : 045-576-3000(受付9:00 ~ 17:00土日祝休)
- ※紹介状がなくても大丈夫です。将来の股関節障害をおこさないためにも、乳児のうちに一度、股関節専門検診をお受けいただくことをお勧めします。紹介状がない方は自費診療で行っておりますが、保険を使用した場合と費用とほぼ同額です。みなさま、どうぞ検診にお越しください。
当検診では生後3~7か月くらいまでの乳児を対象に股関節脱臼の診断をしております。同様の検診を行う病院の多くはレントゲンで股関節脱臼の検査をしておりますが、当院では整形外科の専門医がレントゲン被爆のない、超音波診断装置(エコー)を使用し、股関節脱臼の検診をしています。被爆することもなく、精度の高いチェックが可能です。
股関節の専門医が
超音波(エコー)で検査します
先天性股関節脱臼は、全国の小児科医による乳児健診実施などにより、1970年代以前との比較では10分の1以下と激減してきました。しかし、健診が行なわれているにもかかわらず、歩行開始後に股関節脱臼と診断され、治療が遅れてしまい将来的に股関節症をおこす例が全国的にみられ問題となっております。我われは、生後4か月~7か月のお子様の股関節の状態をレントゲンよりも高い精度で確認できる超音波エコー装置で診断し、将来にわたって股関節症をおこさない取り組みをしております。乳児股関節超音波検査は欧米では一般的ですが、日本では検査ができる施設がまだまだ少なく、股関節の専門医が検査を行っております。
股関節健診の実際
現在、横浜市では小児科の先生方や地域の健診センターで生後4か月健診を行ない、股関節脱臼を検査しております。検査の方法は、以下の通りです。
- 股関節の動き(開排制限があるかないか)を検査します。開排制限といって股関節の開きが硬いかどうかをみます。
- 大腿部、そけい部の皮膚皺が左右対称かどうかをみます。
- 家族歴の方、血縁者の方の股関節疾患があるのか?
- 女児
- 骨盤位分娩(帝王切開時の肢位を含む)
1.の場合、関節開排制限が陽性であれば専門施設に紹介する。または2、3、4、5のうち2つ以上あれば専門施設に紹介する。
以上の健診により、股関節の異常や股関節脱臼の危険性が高いと判断された場合、当院にご紹介いただいております。
当院では、股関節の詳しい診察や超音波検査を行い正確な診断と治療に努めております。もし、股関節脱臼が認めれらた場合は専用の装具を使用したり、日常生活での注意点等を説明しております。
OLS運動器ケアチーム
骨粗鬆症リエゾンサービス
Osteoporosis Liaison Service

- 診療日(骨粗鬆症外来)
- 毎週火曜 14:00 ~ 16:00
現在、日本では75歳以上の約3人に1人が骨粗鬆症を抱えており、患者数は約1,300万人にも及ぶといわれています。人口高齢化に伴って患者数はますます増加傾向にあり、特に女性の発病率が高いことが特徴です。「現代の国民病」とも呼ばれる糖尿病の患者数が600万人程度であることを考えても、その数がいかに多いかが分かります。
骨粗鬆症が進行すれば、脊椎や大腿骨など重要な骨まで骨折しやすくなってしまいます。また、「右足を骨折した後、さらに左足を骨折」というように骨折の連鎖が起こり、結果的に寝たきりになってしまうおそれもあります。しかし、約1,300万人のうち8割ほどが治療を受けておらず、検診受診率もわずか5%ほどにとどまっているのが実情です。
病気の「結果」だけでなく「原因」にも目を向ける

従来の整形外科では、骨粗鬆症の結果として起こった骨折を治療することに終始しがちでした。しかし、本当に大切なことは予防と早期発見、そして病気そのものの根本的な治療だと考えています。
当院では、整形外科で手術を受けた60歳以上の患者さん全員、さらに外来を受診した希望者に対して、骨密度検査を実施しています。骨粗鬆症は自覚症状に乏しいからこそ、専門家が積極的に様子を確認し、早期発見・早期治療につなげることが大切だと考えているのです。また、骨折に対処することはもちろん、適切な薬物療法により骨粗鬆症そのものを治療することも重視しています。
当院では定期的に市民公開講座を開いていますが、骨粗鬆症は特に人気が高いテーマの一つです。
当科としても、地域の皆様への啓蒙活動を通して骨粗鬆症のことを広く知っていただき、少しでも発症予防に寄与できればと考えています。
OLS運動器ケアチームの特徴
骨粗鬆症に対して、当院ではOLS運動器ケアチームが活躍しています。OLSは「骨粗鬆症リエゾンサービス(osteoporosis liaison service)」という意味で、複数の職種の医療従事者が連携し、チーム医療として骨粗鬆症の治療率向上などを目指しています。
OLS運動器ケアチームは医師、看護師、薬剤師、理学療法士、管理栄養士、医療ソーシャルワーカーなどで構成されていますが、特に中心的な役割を果たしているのが「骨粗鬆症マネージャー」です。日本骨粗鬆症学会の認定を受けた医療従事者で、骨粗鬆症の治療やケアに関する専門的な知識を持ち、患者さんと医師との懸け橋として活躍しています。
当院では、横浜市鶴見区を中心とした医療情報ネットワーク「サルビアねっと」も活用しながら、近隣のクリニックとも情報をやりとりし、一人ひとりの患者さんにとってベストの提案ができるよう尽力しています。また、グループのネットワークを生かし、当院で集中的に治療を施した後、系列の済生会神奈川県病院や済生会東神奈川リハビリテーション病院へつなげることで継続的かつ効果的な医療を実現できることも強みの一つだと考えています。
骨転移・がんロコモ対策チーム

骨転移がんとは、ある部位にがんができた後、がん細胞が血液の流れなどを介して体内を巡り、骨に転移してしまうことです。近年では、医療の進歩により、がんと共生しながらも長く生活できる方が増えてきました。一方で、治療期間が長くなるにつれて、骨転移に悩まされる患者さんも増加する傾向にあります。
骨転移の症状および合併症である疼痛、病的骨折、脊髄麻痺などは、ADLの低下や予後の悪化を招く恐れがあるため、何より早期診断・早期治療、その後の整形外科的マネジメントが重要です。
早期対応でクオリティ・オブ・ライフ向上を目指す
従来、骨転移がんへの積極的な治療は行われないことが多く、骨折や脊髄麻痺などを引き起こした場合に緊急で対応することが一般的でした。しかし、がんを抱えながら暮らしていく方が増える中で、クオリティ・オブ・ライフを維持・向上させるための取り組みがより重視されるようになってきました。
そこで当院では、新たに骨転移・がんロコモ対策チームを結成し、2018年4月から活動をスタートさせました。併設の東部がんセンターともタッグを組みつつ、整形外科、放射線診断科、放射線治療科、リハビリテーション科などが部署の垣根を越えて一丸となり、骨転移がんの患者さんを支える体制を整えています。
実際、骨転移・がんロコモ対策チームが活動を始めてから1年の間に、100人以上の患者さんが骨転移(あるいはその疑い)と診断され、早期から整形外科が治療・ケアに携わりました。その成果もあり、2017年度までには年間12件程度あった骨転移がんの緊急手術が、2018年度にはわずか2件に減少しました。
骨転移・がんロコモ対策チームの特徴
メンバー(2019.8月現在)
- 整形外科
- 放射線診断科
- 放射線治療科
- リハビリテーション科
- 泌尿器科
- 乳腺外科
- 外科
- 呼吸器外科
- 呼吸器内科
- 消化器内科
- 腫瘍内科
- 診療情報管理室
画像診断の専門家である放射線診断医がCT画像などをチェックし、骨転移の有無を早期に診断します。骨転移が認められた、あるいはその可能性がある患者さんをリストアップしたら、専用のデータベースで情報共有します。数日以内に整形外科医が詳細を確認し、できるだけ早い段階で患者さんごとの対応を検討します。さらに毎月1回「骨転移・がんロコモリエゾンカンファレンス」を開催し、多職種で治療方針を検討・情報共有しています。
骨転移がんに対する治療法には、手術療法、放射線療法、薬物療法などがあります。例えば、併設の東部がんセンターで実施可能なサイバーナイフは、ロボットアームに取り付けられた装置からピンポイントで患部に放射線を照射できる最先端のシステムです。一方で、患者さんの状態によっては経過観察とするケースもあります。
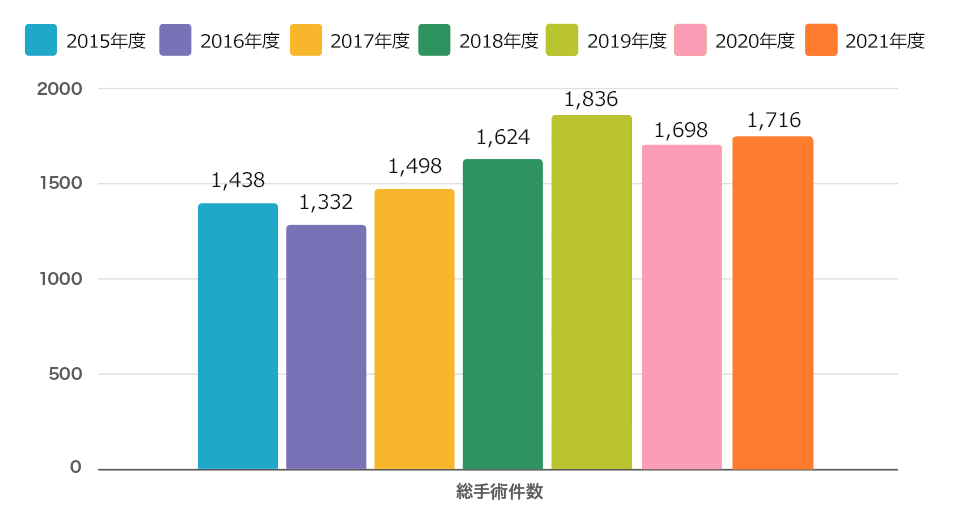
実績
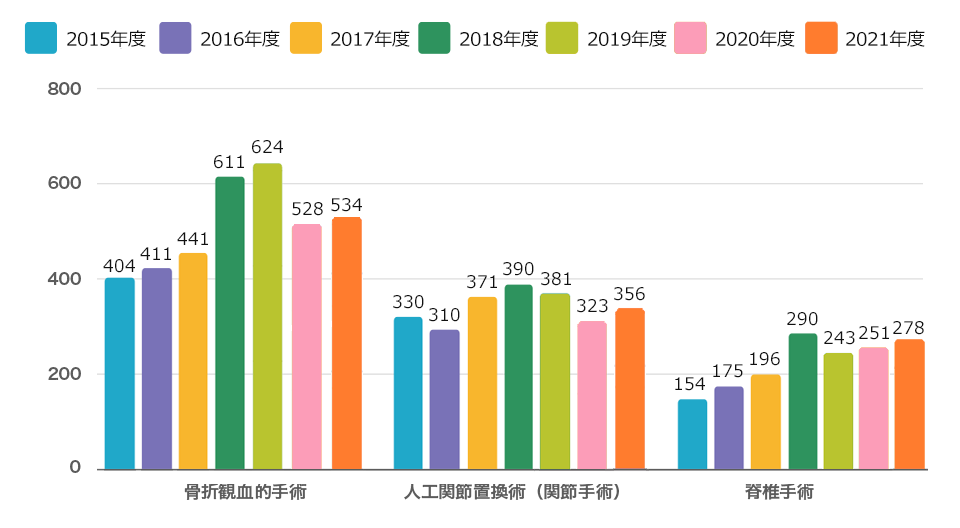
専門性、難易度が高い手術や、取り扱える施設が少ない手術への症例実績があるため国内外からの見学者も当院を訪れます。 年々、手術症例数が増えてきています。
2021年度の症例数
高度な手術
- 脊柱変形矯正固定術(成人脊柱変形、思春期特発性側弯症、先天性側弯症など)
- 多数回手術症例に対するサルベージ(救済)手術など
- 骨盤骨折(骨盤輪骨折、寛骨臼骨折)の観血的整復固定術
手術指導
- 成人脊柱変形矯正固定術
- 特発性側弯症矯正固定術
- 低侵襲側方進入腰椎椎体間固定術(LIF)など
国内外からの見学者
国内は北海道から沖縄まで、海外からはタイ、ブラジル、中国、韓国、台湾などから、毎年多くの術者、医療関係者が整形外科の手術見学のため、当院を訪れます。
手術の種類
成人脊柱変形矯正固定術 特発性側弯症矯正固定術 低侵襲側方進入腰椎椎体間固定術(LIF)など
年間の述べ見学者数
毎年20人程度
スタッフ紹介
-

- 骨代謝センターセンター長
運動器センターセンター長
整形外科部長 - 福田 健太郎(ふくだ けんたろう)
- 山梨大 1996年卒
全人的診療を心がけ、その方に最も適した治療方針を提案し、良質で高度な医療を提供したいと考えております。
- 専門分野
- 脊椎・脊髄外科、脊柱変形
- 学会専門医・認定医
-
- 整形外科専門医
- 脊椎脊髄外科専門医
- 日本整形外科学会認定脊椎脊髄病医
- 日本脊椎脊髄病学会認定指導医
- 日本側彎症学会評議員
- 成人脊柱変形・脊柱アライメント委員会委員
- 日本脊椎インストゥルメンテーション学会評議員
- 日本成人脊柱変形学会幹事
- 慶應義塾大学医学部客員講師
- 藤田医科大学医学部客員教授
- 厚生労働省緩和ケア研修修了
- 骨代謝センターセンター長
-

- 副部長
- 船山 敦(ふなやま あつし)
- 慶應義塾大 1997年卒
運動療法やリハビリテーションの指導はもちろん、人工股関節、人工膝関節手術や骨切り術を行っております。股関節、膝関節の痛みや変形で悩んでいる皆さんと一緒に、最良の、患者さんにとって満足度の高い、優しい治療をしたいと思っています。
- 専門分野
- 股関節外科、膝関節外科、人工関節手術、骨盤骨折
- 学会専門医・認定医
-
- 整形外科専門医
- 日本人工関節学会認定医、評議員
- 日本関節病学会評議員
- 日本骨折治療学会評議員
- 日本整形外科学会認定脊椎脊髄病医
- 日本体育協会公認スポーツドクター
-

- 副部長
- 山部 英行(やまべ えいこう)
- 慶應義塾大 1998年卒
主治医選びは難しいものです。治療は検査結果の評価、プランニング、手技、後療法といったプロセスまで含めると十人十色だからです。手外科医歴20年の経験と知識を活かし、人それぞれにあった治療を手術、保存を問わず提供したいと思っております。
- 専門分野
- 上肢外科(肩・肘・手)、再生医療(PRP)
- 特に専門としている分野
- 手関節、手指、末梢神経
- 学会専門医・認定医
-
- 整形外科専門医
- 日本整形外科学会認定リウマチ医
- 日本整形外科学会認定スポーツ医
- 日本整形外科学会認定運動器リハビリテーション医
- 日本手外科学会認定手外科専門医・代議員
- 日本体育協会スポーツドクター
- 厚生労働省緩和ケア研修修了
-

- 医長
- 山内 俊之(やまうち としゆき)
- 慶應義塾大 2006年卒
検査の異常が本当の痛みの原因とは限りません。治療方法も、薬を使わない運動療法・装具療法、長期内服に適した薬、早期回復できる手術、と選択肢は様々です。一人ひとりの痛みの原因に対して最も適切な治療方法を一緒に相談していきましょう。
- 専門分野
- 整形外科一般、下肢人工股関節手術、骨盤手術
- 学会専門医・認定医
-
- 日本整形外科学会整形外科専門医
-

- 医長
- 髙橋 慶行(たかはし よしゆき)
- 慶應義塾大 2014年卒
- 専門分野
- 整形外科一般
- 学会専門医・認定医
-
- 日本整形外科学会整形外科専門医
-

- 医長
- 米澤 嘉朗(よねざわ よしろう)
- 慶應義塾大 2013年卒
日々の生活が痛みの少ないものとなるように、患者さん一人一人に沿った治療を探したいと思います。
- 専門分野
- 整形外科一般、脊椎・脊髄外科
- 学会専門医・認定医
-
- 日本整形外科学会整形外科専門医
- 日本整形外科学会認定脊椎脊髄病医
- 厚生労働省緩和ケア研修修了
-

- 医長
- 野﨑 拓人(のざき たくと)
- 慶應義塾大 2013年卒
膝関節疾患を中心に、下肢外傷、スポーツ、骨粗鬆症、再生医療を担当しています。患者さんの状態、環境に応じて、保存的治療から手術治療まで最適な治療を提供できるように心がけています。
- 専門分野
- 整形外科一般
- 学会専門医・認定医
-
- 日本整形外科学会専門医
- 日本整形外科学会認定運動器リハビリテーション医
-

- 医長
- 辻阪 亮介(つじさか りょうすけ)
- 慶應義塾大 2014年卒
肩関節は人体で最も可動範囲の大きい関節であり、症状の出方も様々です。患者様に寄り添った医療を心がけて一人一人にあった治療を行っていきたいと思います。
- 専門分野
- 整形外科一般、、上肢(肩関節)外科
- 学会専門医・認定医
-
- 日本整形外科学会整形外科専門医
- 厚生労働省臨床研修指導医
- 厚生労働省緩和ケア研修修了
-

- 専攻医
- 甲斐 秀毅(かい ひでき)
- 東邦大 2021年卒
- 専門分野
- 整形外科一般
-

- 専攻医
- 井上 陽(いのうえ あきら)
- 浜松医科大 2021年卒
- 専門分野
- 整形外科一般
- 学会専門医・認定医
-
- 日本救急医学会ICLSコース修了
- 厚生労働省開催指針準拠 緩和ケア研修会修了
-

- 専攻医
- 岩井 俊介(いわい しゅんすけ)
- 大阪医科大 2015年卒
- 専門分野
- 整形外科一般
- 学会専門医・認定医
-
- 日本救急医学会 救急科専門医
- JTCR JATEC プロバイダー
- 厚生労働省 緩和ケア研修会修了
-

- 専攻医
- 海野 保人(うんの やすひと)
- 関西医科大 2022年卒
- 専門分野
- 整形外科一般
-

- 専攻医
- 金子 広樹(かねこ ひろき)
- 慶應義塾大 2023年卒
- 専門分野
- 整形外科一般
Q&A
-
変形性膝関節症(HTO)変形性膝(ひざ)関節症と人工膝関節置換術(TKA)」共有のQ&A
- 治療方法は?
-
まずは生活指導、運動療法、物理療法、装具療法、薬物療法などの保存的治療を行います。
保存的治療で効果がえられない場合は、外科的治療(手術)を検討します。生活指導:体重減少や普段履いている靴の見直しで膝への負担を軽減します
運動療法:膝に負担をかけずに、柔軟性や筋力アップに効果のある運動がお勧めです。当院では鶴見区と協力して膝痛を予防するための「ひざひざワッくん体操」を作成し、その啓発運動に取り組んでおります。また、スポーツジムでの自転車こぎや水中歩行なども効果的です。
物理療法:ホットパック、電気刺激、超音波、マイクロ波治療などがあります。当院では外来患者様への物理療法を行っていないため、近隣のかかりつけ医への紹介を行っています。
装具療法:整形外科外来では装具の作成も行っています。足底板、膝のサポーター(関節症の程度に応じて数種類あります)などを処方しております。また、一本杖を使用することも膝関節の負担軽減に役立ちます。
薬物療法:消炎鎮痛剤の投与、ヒアルロン酸の関節内注射などがあります。近隣のかかりつけ医への紹介も行っておりますのでご相談ください。
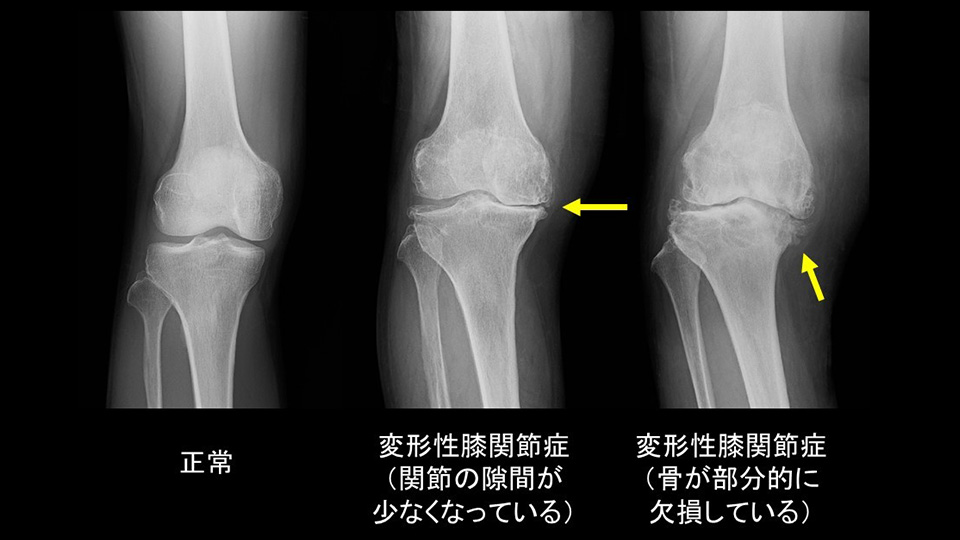
- 外科的治療(手術)にはどんな方法がありますか?
-
初期の変形性膝関節症や年齢の若い患者さん、またスポーツを積極的に行ってゆきたい患者さんに対しては、関節鏡視下手術(関節内部を関節鏡で見ながら、変形した半月板や軟骨、骨のでっぱりなどを除去する手術)や骨切り術(骨をくさび状に切ることでO脚を矯正する手術)が良い適応となります。変形が進んでいる場合や肥満、高齢の患者さまに対しては、人工の膝に置き換える「人工膝関節置換術」が良い適応となります。人工膝関節置換術は、骨を覆う金属(チタン合金、コバルトクロム合金、ジルコニアなどの材料です)とクッション(ポリエチレン)でできています。年齢、症状、肥満度、スポーツ活動の程度により手術の適応が変わりますので、分からないことがありましたら外来担当医にご相談ください。
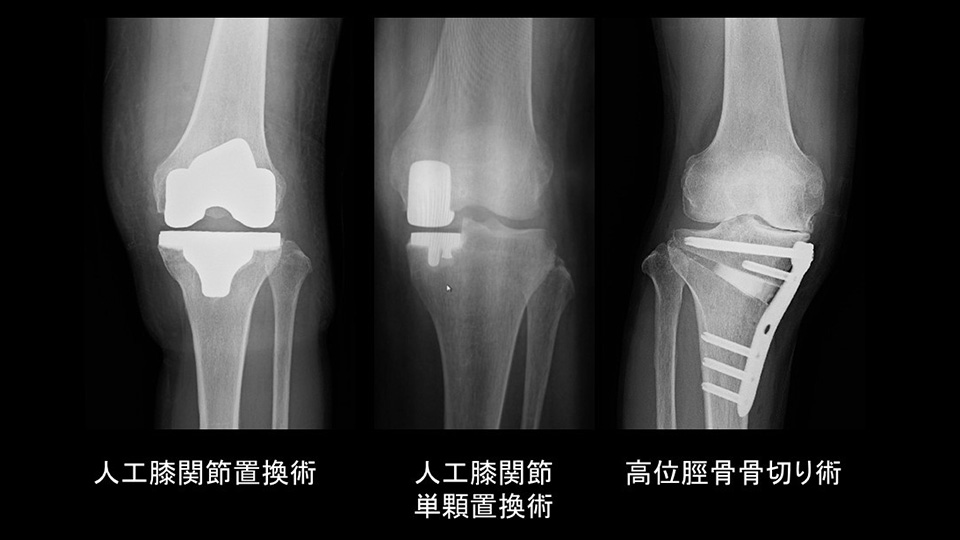
- 入院期間とリハビリテーションについて。退院後のリハビリテーションについて。
-
理学療法士に指導してもらいながら、手術翌日から起立、松葉杖を用いた歩行訓練を開始します。膝周りの筋力トレーニング、膝の曲げ伸ばしを良くする訓練、歩行・階段訓練などを行い、術後1-2週間で自宅退院となります。半月板や軟骨の処置を行った場合は、術後3週間から徐々に体重をかけ始め、術後6週間ほど松葉杖を使用していただきます。高齢の患者さん、変形の強い患者さんの場合、術後に転倒防止のための装具を使用してリハビリを行ってゆきます。
退院後も術後半年間は、膝の曲げ伸ばしや筋力訓練を自分で行うことが必要です。近所の病院での治療を希望される患者様には治療内容、レントゲンなどを添付した紹介状を作成しますので、主治医にご相談ください。
- 手術の合併症にはどんなものがありますか?
-
以下のような合併症があげられます。
① 術後の疼痛:術後一時的な痛み、腫れ、しびれなどが出ますが、いずれも数日で治まってきます。手術当日など、痛みがつらい場合にはそのつど対応致します。
② 深部静脈血栓症:この手術に限った合併症ではありませんが、お腹や下肢の手術をすると、下半身を動かさずに寝ていることがきっかけになって下肢の静脈の中の血液が固まり、血栓という血の固まりが出来ることがあります(深部静脈血栓症といいます)。普通この血栓は自然に無くなりますが、まれにリハビリなどの動作中に血液の流れにのって肺に運ばれ、そこでつまって突然死する事があります(肺血栓塞栓症といいます)。肺血栓塞栓症を起こすことはまれですが、何より予防が大切なので、手術の翌日から足を動かしたり、膝の曲げ伸ばしをしたりして、じっと動かないでいる時間をなるべく短くするよう指導致します(合併症予防のための早期リハビリテーション)。万一肺血栓塞栓症が生じた場合には、酸素を吸入したり、血液を固まりにくくする薬を投与したりして対応します。
③ 細菌感染:膝関節に細菌が進入する合併症で、その発生率は2%程度とされています。主に手術中に細菌が侵入したために発生する早期感染症と、術後、歯の病気、皮膚の傷などから二次的に細菌感染を起こす遅発感染症があります。糖尿病、関節リウマチ、ステロイド治療中、透析中の方は感染率が高くなります。感染症が早期であれば、金属プレートを温存する治療が可能ですが、多くの場合で再手術が必要となります。
④ 術後出血:当院では術後出血を減らすために、ドレーンクランプ法、薬物療法などを用いております。通常輸血を必要とするほどの出血は起こりませんが、出血量が多くなった場合には輸血を用いて対処いたします。
⑤ その他:薬物アレルギー、ショック、神経血管損傷、など予測できない合併症が起こることもあり得ますが、そのつど対応致します。
-
変形性膝関節症(HTO)
- 骨切り術はどうやって行いますか?金属プレートは抜去する必要がありますか?
-
骨切り術でもっとも良く行われるのは「高位脛骨骨切り術」という手術です。膝下の内側を8cmほど切開します。脛骨(すねの骨)を斜めに切り、変形の程度に合わせて脛骨に角度をつけます。体重が膝の真ん中にかかるように調整したら、人工骨を間に挟み、金属のプレートで固定をします。さらに半月板の損傷や軟骨の損傷が合併している場合は、それを修復する手術を追加で行うことがあります。半月板に対しては関節鏡を用いて縫合術や部分切除術を行います。軟骨損傷に対しては、マイクロフラクチャー(小さい傷をつけて出血させることで再生を促す方法)や骨軟骨移植などを行います。当院では合併症を減らすため高機能クリーンルームやサージカルヘルメットを準備し、患者さまがより安全・安心な手術を受けることができるよう取り組んでおります。
骨切り術では、矯正した骨を金属のプレートで固定します。術後1年でしっかりと骨がついていたら、金属プレートの抜去を行います。そのときに関節鏡視で膝の軟骨や半月板のチェックも行います。
-
変形性膝(ひざ)関節症と人工膝関節置換術(TKA)
- 人工膝関節置換術はどうやって行いますか?
-
膝の前面を切開します。「骨棘」と呼ばれる変形した骨を切除し、大腿骨、脛骨(および膝蓋骨)の痛んだ部分を削ります。金属の形にあうように骨を形成してゆき、骨セメントと呼ばれる接着剤を用いて人工関節を骨に固着して手術を終わります。膝蓋骨(お皿の骨)も必要に応じてポリエチレンで置換します。最近では技術革新により患者さまの変形の程度や体格などにより異なりますが、10-15cmの小さい傷で手術を行うことが可能となりました。
また、当院では人工関節手術の合併症を減らすため高機能クリーンルームやサージカルヘルメット、ナビゲーションシステムを準備し、患者さまがより安全・安心な手術を受けることができるよう取り組んでおります。
- 人工関節の素材や耐久性について教えてください
-
さまざまな機種により違いがありますが、大腿骨の金属はコバルトクロムもしくはジルコニウム、脛骨の金属はチタン合金で作られているものがほとんどです。金属の間に挟むクッションは高密度のポリエチレンで作られています。強固に固定しますので、人工膝関節置換術を受けられた患者様でもMRI検査を受けることは可能です。耐久性については患者さまの骨粗鬆症(骨のもろさ)の程度、術後の活動性の程度によって異なりますが、技術も道具も進歩しており、現在の人工関節は15年から20年はもつとされています。

- 手術前の痛みはどの程度改善しますか?
痛みの改善に関しては、個人差が存在しますが、平均すると術後1週間で手術前の痛みより軽減し、術後3週間で約3分の1程度になります。当院では術直後の痛みを軽減するため、術中に神経ブロックや硬膜外麻酔などを行っております。これにより、術直後の痛みを軽減することができ、早期よりリハビリテーションを行うことができます。また、退院後も半年ほどすると人工関節が体に馴染んできますので更に痛みは軽減します。
-
膝前十字靭帯損傷
- 治療にはどんな方法がありますか?
-
初めてけがをした場合には、松葉杖や靱帯損傷用のサポーター(ACL用の装具が必要です)を使用して治療してゆきます。3~4週間すると、痛みが引いて日常生活に戻れます。日常生活やスポーツで膝の不安定感、膝くずれなどの症状がない場合は、落ちた筋力を回復するトレーニングをしてゆきます。膝の不安定感が残る場合には、手術を検討します。何度も膝くずれを繰り返していると膝関節が痛み、将来的に変形性膝関節症(膝の軟骨や半月板などのクッションがすり減り、骨の変形や痛みを生じる病気)の原因となります。特に競技レベルのスポーツに復帰を希望する人は、まず手術をして靱帯を治してから復帰することをお勧めします。靱帯のみ痛んでいる患者さまのスポーツ復帰率は約8割以上ですが、半月板や関節軟骨がすでに傷んでいる患者さまの復帰率は低下します。

- 手術はどうしてもしなくてはいけないのでしょうか?
-
ACL損傷患者さんの中で手術が必要なのは、スポーツへの復帰を希望する患者さんと半月板損傷が合併している患者さんです。MRI検査で半月板が損傷されておらず、かつスポーツへ復帰する必要のない方は、一度日常生活に復帰して下さい。その時点で、膝くずれや不安感などのために自分の希望する生活を維持できない場合(仕事に支障がでる、趣味が楽しめない)には、靭帯再建術を行うことをお勧めします。
- 筋肉を鍛えれば手術せずにすみますか?
-
靱帯と筋肉は役割が違うので、筋肉を鍛えただけでは膝くずれを100%止めることは出来ません。ただし、怪我をしたために落ちた筋力を回復するトレーニングは非常に重要ですし、ACLが機能していても筋力低下が原因で膝くずれを起こすことがあります。したがって筋力強化は極めて大切ですが、筋力だけで靱帯の機能を完全に補うことは出来ません。
- 手術はどの様にするのでしょうか?使った金具は抜くのでしょうか?
-
関節鏡という鉛筆の先くらいの細いものを使用して行います。膝の内側の腱(ハムストリング腱)と膝の前面の腱(骨付き膝蓋腱)、を使用する方法があります。ハムストリング腱を用いても膝蓋腱を用いてもどちらも良好な術後成績が得られることが分かっています(前十字靭帯損傷診療ガイドライン2019)。ハムストリングを使用すると術後早期の膝屈曲筋力が低下しやすく、また膝蓋腱を用いると術後に膝前面痛や正座をした時の痛みが発生しやすいと言われています。当院では主にハムストリング腱を使用しており、膝から少し下に4㎝程の小切開を行います。損傷靱帯の状態によって、1本ないし2本の再建靱帯を通し、スクリューや金属の留め具を用いて再建靱帯を固定します。再建靱帯の長さが足りない場合には人工靱帯を用いて補強します。
金具はチタン合金製で、一生入れておいても問題のないものです。通常は金具の抜去は行いませんが、金具を入れた部分が痛む場合や、金属アレルギーがある場合には、術後1年以上経過すれば抜去することができます。
- 手術の合併症にはどんなものがありますか?
-
以下のような合併症があげられます。
① 術後の疼痛:術後一時的な痛み、腫れ、しびれなどが出ますが、いずれも1週間以内に治まってきます。手術当日など、痛みがつらい場合には鎮痛薬などを使用して治療します。
② 術後知覚障害:靱帯を作るために取る腱の近くには細い神経が通っているため、術後にすねの外側や傷の周りに感覚が薄い部分が出来ることがあります。末梢神経の障害なので徐々に回復してきますが、最終的に触覚がやや鈍ることがあります。
③ 腱採取部の影響:ハムストリングを用いる場合―膝を曲げる働きをする主な3つの筋肉(半腱様筋、薄筋、縫工筋)のうちの1つないし2つの腱(半腱様筋と薄筋)を採取して再建靱帯を作ります。取った腱は1年ほど経つと再生してきますが、膝を深く曲げる筋力は少し低下します。膝蓋腱を用いる場合―膝の皿の骨(膝蓋骨といいます)とすねの骨(脛骨といいます)をつないでいる膝蓋腱の約1/3を採取して再建靱帯を作ります。膝蓋腱を用いる場合、正座など膝を深く屈曲したときに膝前面の痛みが出ることがあります。
④ 深部静脈血栓症(エコノミークラス症候群):お腹や下肢の手術をすると、下半身を動かさずに寝ていることが原因で、下肢の静脈の中に血栓という血の固まりが出来ることがあります(深部静脈血栓症といいます)。通常この血栓は自然に無くなりますが、まれにリハビリなどの動作中に血液の流れにのって肺に運ばれ、そこでつまって突然死する事があります(肺血栓塞栓症といいます)。ACL再建術で肺血栓塞栓症を起こすことは極めてまれです。術後より足の曲げ伸ばしをして、じっと動かないでいる時間をなるべく短くすることが大切な予防法となります。万一肺血栓塞栓症が生じた場合には、酸素を吸入したり、血液を固まりにくくする薬を投与したりして対処します。
⑤ 細菌感染:ACL再建術は内視鏡を使った小侵襲手術で、手術中も関節内を洗浄しながら行うため、前十字靱帯再建術による術後感染症の発生率は0.5%程度と報告されています(前十字靱帯(ACL)損傷診療ガイドライン2019)。
⑥ 再断裂:靱帯を再建しても、残念ながら再断裂する恐れはあります。初めて再建術を受けてから5年間に再断裂する確率は2~10%とされています(前十字靱帯損傷診療ガイドライン2019)。再断裂する要因として、早すぎるスポーツ活動への復帰などが考えられます。
⑦ その他:術中出血、アレルギーなど予測できない合併症が起こることもあり得ますが、そのつど対応致します。
-
半月板損傷
- どのように診断するのでしょうか?
-
問診(膝を痛めたきっかけ、症状の経過など)や臨床症状(疼痛誘発検査、関節水腫など)を元に診断してゆきます。レントゲンでは半月板を見ることはできませんが、骨の損傷を確認するために撮影することがあります。以前は関節造影という検査が診断に有用でしたが、最近ではMRIという精密検査によって半月板の状態を直接調べることができます。現在の医療ではMRIが半月板損傷の診断に最も有用であるといえます。MRIにて損傷が疑われた場合、確定診断と治療をかねて関節鏡検査が行われます。
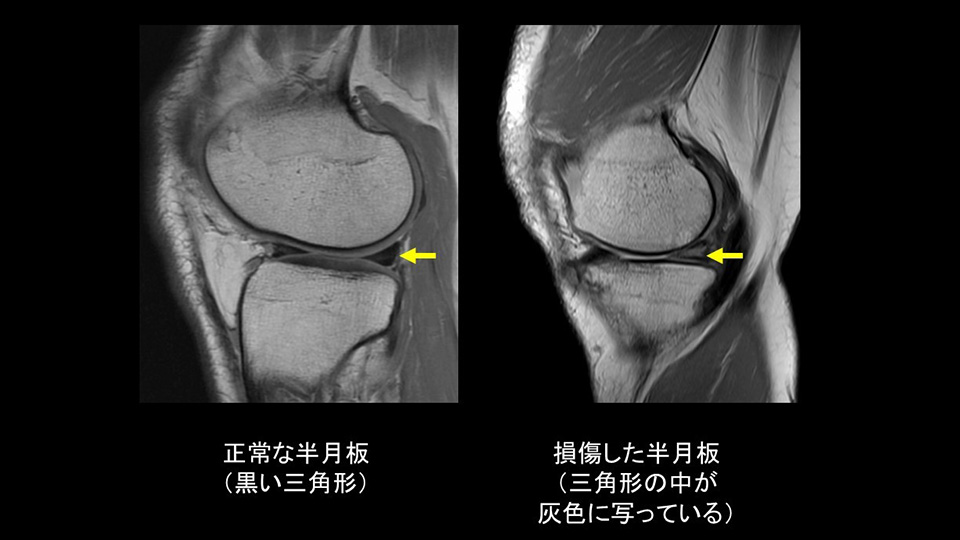
- 円盤状半月板(Discoid)とは?
-
通常、半月板の形は中心に穴の開いたドーナツ型をしています。しかしながら、この半月板の中心の穴がなく「円盤」のような形をした半月板を持っている人がいます。報告にもよりますが数%から十数%の人がこの円盤状半月板であるといわれています。円盤状半月板自体は病気ではなく、その人の体の特徴と考えられ、生涯を終えるまで無症状の人も多くいます。しかし、小児に起こる半月板障害の場合、円盤状半月板であることが多く、症状が続く場合は、二次的に関節軟骨の損傷を起こすため、手術的加療を検討します。
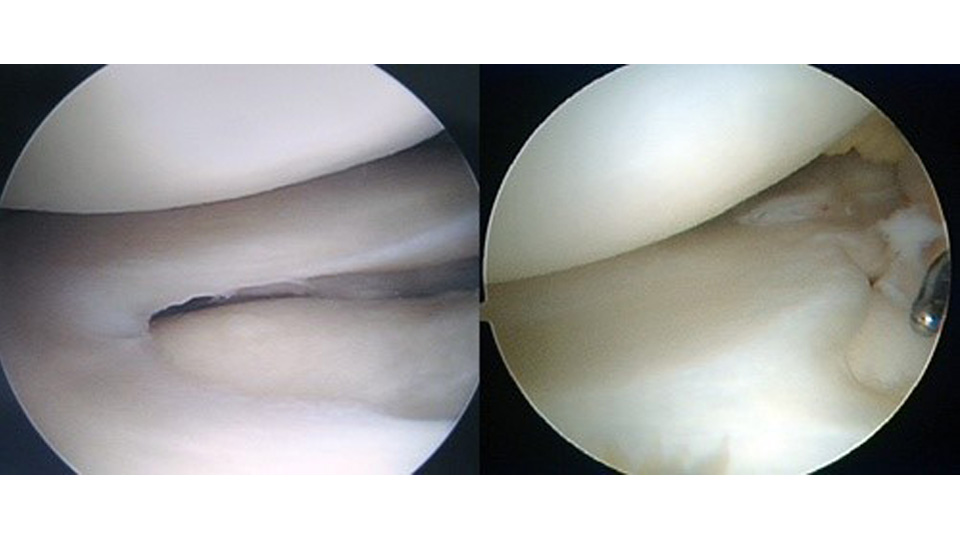
- どのような治療がありますか?
-
通常は怪我をして3か月程度は保存的に加療をします。スポーツをいったん中止し、膝の痛みが強い場合には松葉杖を使用します。3ヶ月が経過し、日常生活やスポーツを行うときに膝痛、ひっかかり感などの症状がある場合には手術加療を検討します。早期の競技スポーツ復帰を望む場合には積極的に手術を行ってゆきます。
手術療法では、以前は半月板全切除術が行われていましたが、半月板を切除することで将来的な変形性膝関節症のリスクが高まることが分かってきたため、現在ではできるかぎり半月板を温存する手術を行います。まず、関節鏡にて半月板の損傷の程度を確認し、縫合できる状態であれば半月板縫合術を行います。半月板の縫合できない場合には、傷んだ部分のみを切除する部分切除術を行います。関節鏡を用いるため、手術の創は小さく1cmの創が2.3箇所できます、また縫合術を行う場合には創が追加されます。当病院では創部を目立たなくするため吸収糸での埋没縫合を行っております。
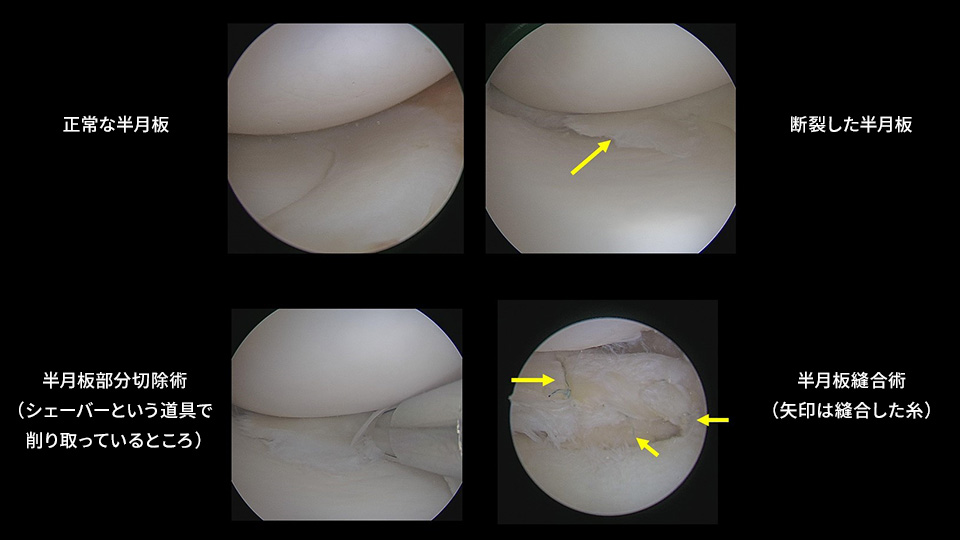
- 手術の合併症にはどんなものがありますか?
-
①術後の疼痛・腫脹:術後一時的な痛み、腫れ、しびれなどが出ますが、いずれも3週間程度で治まってきます。手術当日など、痛みがつらい場合にはそのつど対応致します。
②術後知覚障害:術後に創部の周囲の感覚が低下することがあります。末梢神経の障害なので徐々に回復してきますが、最終的に触覚がやや鈍ることがあります。
③細菌感染:手術した傷に細菌が感染すると、傷が化膿し関節に膿がたまることがあります。半月板手術は内視鏡を使った小侵襲手術で、手術中も関節内を洗浄しながら行うため、感染を生じるリスクは低く1%以下です。ただし一度感染が生じると治療が大変なので、予防のために抗生物質を使います。
④術後骨壊死:頻度は少ないですが、半月板治療後早期から膝に負担をかけすぎると、術後に骨壊死(骨が部分的に死んでしまう)が生じることがあります。この場合、松葉杖を使用する期間を延長し、膝関節の負荷を減らして経過をみます。
⑤再断裂:半月板は可能な限り温存するため、残存部や縫合部が再度損傷される可能性があります。
⑤その他:アレルギーなど予測できない合併症が起こることもあり得ますが、そのつど対応致します。


